Telemedicínské služby pro pacienty s chronickým srdečním selháním
Účelem dobré praxe je zdokonalení péče o chronicky nemocné pacienty zejména vyššího věku se srdečním selháním a po infarktu myokardu s využitím telemonitoringu vybraných biomedicínských parametrů. Praxe umožňuje včasnou detekci zhoršení zdravotního stavu a vzniku komorbidit u seniorů s již indikovanou chronickou chorobou. Dalším krokem v rozvoji praxe je formulace postupů a zajištění jejich doplnění do protokolů léčby příslušných chorob tak, aby se staly standardními postupy dostupnými pro nejširší okruh cílové skupiny obyvatel.
Obr. 1 Hodnocení dobré praxe Telemedicínské služby pro pacienty s chronickým srdečním selháním dle metodiky EIP AHA
Chronické srdeční selhání se v evropských zemích vyskytuje u 0,4–2 % populace s výrazným nárůstem ve vyšších věkových skupinách. Zlepšená léčba akutních stavů (hlavně akutního infarktu myokardu) má za následek více nemocných, u kterých se časem projeví chronické srdečního selhání. Onemocnění má špatnou prognózu, diagnostika i léčba jsou náročné, a to nejen medicínsky, ale i ekonomicky. Polovina nemocných se systolickým srdečním selháním zemře do 4 let a více než 50 % nemocných s těžkým srdečním selháním (ve funkční třídě NYHA IV) zemře do jednoho roku. Cílem léčby srdečního selhání je zlepšit kvalitu života, tj. zmenšit nebo úplně odstranit symptomy, zvýšit toleranci zátěže, snížit mortalitu a morbiditu, prodloužit nemocným život.
Je známo, že 24 % pacientů je opakovaně hospitalizováno pro srdeční selhání během 3 měsíců po propuštění, 50 % pacientů během 6 měsíců. Téměř 20% pacientů s chronickým srdečním selháním je rehospitalizováno do 30 dní po propuštění. Počet těchto rehospitalizací významně negativně ovlivňuje prognózu pacientů s CHSS.
Novou modalitou v péči o nemocné s chronickým srdečním selháním se stává telemonitoring obohacený o další funkce. Tato strategie a způsob péče umožňuje intenzivnější sledování nemocných s chronickým srdečním selháním. Telemonitoring zahrnuje přenos vybraných hodnot fyziologických parametrů pacientů na dálku. Dle změny a tíže symptomů lze uskutečnit změny v medikaci po telefonu či realizaci časnější návštěvy u lékaře a předejít tak významnějšímu zhoršení zdravotního stavu s nutností akutní rehospitalizace pacienta. Studie prokazují redukci rehospitalizací u takto léčených pacientů (TEN-HMS study). Efekt dokonce přetrvává i následně dlouhodobě po ukončení telefonických kontaktů (DIAL trial). Tento fakt lze vysvětlit lepší edukací pacientů a vyšší angažovaností na svém zdravotním stavu.
Další možností telemonitoringu je sofistikovanější elektronický přenos hodnot fyziologických parametrů pacientů pomocí externích či implantabilních systémů. Přenášet můžeme údaje jako je tělesná hmotnost, krevní tlak, tepová frekvence, eventuálně EKG záznam, atp. Přenos se uskutečňuje za pomocí přenosných technických zařízení telefonem či internetem do centra, kde jsou data vyhodnocována týmem odborníků. Následuje odezva na danou klinickou situaci. Tímto způsobem lze velmi promptně reagovat na změnu zdravotního stavu pacientů s cílem korekce nepříznivého trendu a zabránění dalšího zhoršení stavu s nutností rehospitalizace pacienta.
Cíle dobré praxe:
- Ověřit přínosy a dopady těchto nových technologií a služeb na dostatečně velkém vzorku pacientů v pilotních projektech.
- Zavést vybrané inovativní postupy do doporučení odborných lékařských společností.
- Dosáhnout jasné definice úhradových mechanismů z prostředků veřejného zdravotního pojištění a vzniku kódů v číselníku zdravotních pojišťoven.
- Provést úpravu legislativy a zavést nové pojmy (telemedicína, dálkový monitoring, elektronický pacientský záznam apod.). Stejně tak je nutné obsáhnout i otázku právní odpovědnosti za diagnostiku a léčbu prováděnou dálkově prostřednictvím telemedicínských služeb.
- Zajistit vzdělávání pro pacienty, studenty lékařských i nelékařských oborů i pro samotné lékaře a odborníky.
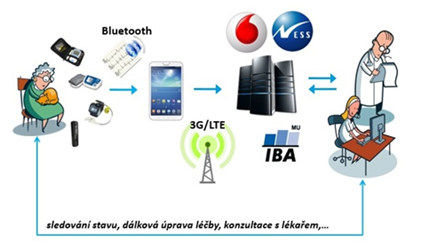
V rámci mezinárodního projektu United4Health byla vytvořena pro pacienty se srdečním selháním a pacienty s diabetem mobilní aplikace, pomocí které zadávají pacienti každý den informace o svém zdravotním stavu a je tak možné flexibilně reagovat na jejich aktuální zdravotní stav a v případě potřeby jim upravit léčbu, aniž by pacient musel docházet do zdravotnického zařízení. Systém poskytování je následující – pacient dostane mobilní telefon/tablet a v případě srdečního selhání také osobní váhu, tlakoměr a oxymetr pro měření okysličení krve. Lékař pacientovi nastaví na určitou denní dobu měření a pacient se každý den měří a odesílá hodnoty, které se shromažďují na serverech a následně se objevují v lékařském portále. Lékař si nastaví mezní hodnoty, které když jsou překročeny, tak ho upozorní a lékař, případně zdravotní sestra se pacientovi ozvou a řeší s ním nastalou situaci viz. následující obrázky.
Obr. 2 Moderní systém pro telemonitoring a přenos dat mezi jednotlivými systémy
Pacient může využívat i další nástroje a funkce v rámci aplikace. Mezi ně patří například možnost kontaktovat ambulanci kardiologické kliniky, nebo v případě technických problémů kontaktovat dohledové centrum. Výhodou je také oboustranná komunikace v případě krátkého dotazu nebo v případě, že pacient zapomněl provést měření. Lze využít ikony tzv. lékařská asistence, kdy může pacient poslat zprávu, která se zobrazí na úvodní straně lékařského portálu. Velmi často využívanou výhodou mobilní aplikace je žádost o léky. Pacient může napsat svůj požadavek na další balení léků, které mu daný specialista předepisuje. Následně je pacientovi vypsán recept a zaslán v papírové podobě na uvedenou adresu.
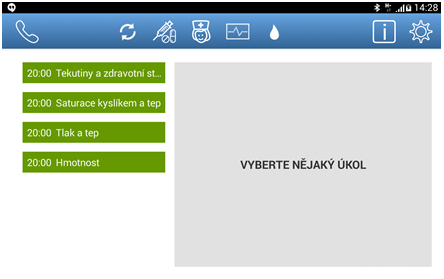
Obr.3 Mobilní aplikace pro pacienta se srdečním selháním – přehled úkolů
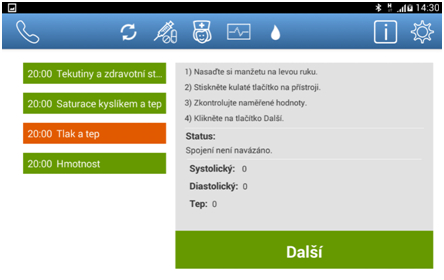
Obr. 4 Měření krevního tlaku – pacient v určitou denní dobu plní přidělené úkoly, které obsahují i návod, jak měření provádět
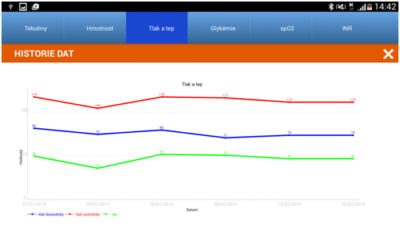
Výhodou technického řešení systému pro telemonitoring je přístup k datům v digitální podobě jak z pozice lékaře (na libovolném technicky kompatibilním zařízení s přístupem k portálu služby přes internet), tak na následujícím obrázku i z pozice pacienta (na přiděleném smartphone nebo tabletu). Díky tomu má pacient přehled o naměřených hodnotách a hlavně o jejich dlouhodobém vývoji.
Obr. 5 Historie dat pacienta
Součástí celého technického řešení je i robustní aplikace pro vzdálenou správu mobilních přístrojů. Pacientům je vždy přiřazen konkrétní účet, pomocí kterého je možné vzdáleně instalovat aktualizace pro mobilní aplikaci, odemykat nebo zamykat zařízení nebo lokalizovat pomocí GPS modulu mobilní zařízení pacienta.
Obr. 7 Vzdálená správa mobilního zařízení
Výsledky pilotního ověření
V rámci analýzy nákladové efektivity telemedicínských postupů byla nejprve zpracována podrobná analýza nákladů u reálných pacientů I. interní kliniky – kardiologické FN Olomouc s diagnózou srdeční selhání. Do analýzy byla zahrnuta data 20 pacientů kliniky a jejich vykázaná zdravotní péče za rok 2014. Nejprve byly vyčísleny průměrné náklady na zdravotní péči pro diagnózu srdeční selhání na klinice u pacientů typicky indikovaných k použití telemedicínských postupů (věk nad 18 let, LVEF < 45 % nebo LVEF > 45 %, ale s BNP > 400 (nebo plus NT-proBNP > 1500)). Do analýzy byla vzata všechna data o nákladech na zdravotní péči za rok 2014, tedy všechny položky za hospitalizace, ambulantní kontroly a vyšetření kardiologem, za léky, ZUM atd., tzn. všechny náklady na léčbu ze strany nemocnice. Lze tedy říci, že průměrné náklady na léčbu pacienta se srdečním selháním indikovaného k použití telemedicínských prostředků jsou 391 096 Kč.
Péče o pacienty za současného využití telemedicínských postupů spočívá ve výběru spolupracujících pacientů, kteří splňují klinická kritéria a mohou tak z této léčby profitovat ve smyslu klinických přínosů i zvýšené kvality života i větší bezpečnosti zdravotní péče díky každodennímu dálkovému monitoringu. Cílem je včas odhalit časté dekompenzace pacientů s chronickým srdečním selháním, které vedou k velmi častým rehospitalizacím. Při využití telemedicínských postupů jsou pacienti se srdečním selháním vybaveni mobilní bránou (tablet), SIMkartou pro přenos dat pomocí internetu (3G/LTE) a zdravotnickými prostředky s Bluetooth pro bezdrátový přenos naměřených hodnot z přístrojů do aplikace v mobilní bráně.
Klinická efektivita telemedicínských postupů v rámci chronického srdečního selhání je podle zahraničních studií v 30% poklesu hospitalizací i potřeby ambulantních kontrol, a to ve většině vyspělých evropských zemí (Inglis SC et al., 2011). Velmi podobné údaje ukazují i výsledky našich pilotních studií ve FN Olomouc, které zde začaly být realizovány jako první v České republice od roku 2013. Pakliže telemedicínské prostředky vedou k 30% poklesu čerpání ambulantní i hospitalizační péče pro diagnózu srdeční selhání, typický pacient využívající telemedicínu stojí systém zdravotní péče 391 096 Kč × 0,7 + 17 540 Kč = 291 307 Kč. Přestože jsou tedy pacienti vybaveni moderními ICT systémy v ceně asi 17 540 Kč za rok, úspory nákladů za zdravotní péči díky menšímu počtu ambulantních kontrol a hospitalizací představují 99 789 Kč.
Obr. 8 Náklady na telemedicínu v rámci monitoringu srdečního selhání ve FNOL
Shrnutí dobré praxe
Důležitým aspektem dobré praxe je příprava její ekonomické udržitelnosti. První kódy v číselníku VZP umožňující budoucí zavedenítelemedicíny do rutinní klinické praxe v oblasti implantabilních kardiologických přístrojů byly zavedeny v roce 2014. K 1. 7. 2014 byly zařazeny do číselníku VZP první telemedicínské výkony (17701) Dálková kontrola pacienta s kardiostimulátorem/kardioverterem – první výkon a (17702) Dálková kontrola pacienta s kardiostimulátorem/kardioverterem – pravidelná kontrola. Dále přibyly další dva výkony pro internisty zaměřené na telemetrické sledování EKG: Telemetrické sledování EKG ambulantně (17242) a 24hodinové telemetrické sledování mimo JIP (17244).
V současné době jsou výše uvedené 3 skupiny telemedicínských postupů stále jedinými výkony hrazenými z prostředků veřejného zdravotního pojištění a s definovaným stropem počtu pacientských jednotek proplácených VZP, proto ověřené telemedicínské postupy na plošnou implementaci do klinické praxe stále ještě teprve čekají. Jiné země (např. Austrálie) zvolily odlišný postup a místo zaváděných výkonů povolily využití stávajících, přičemž cesta poskytnutí zdravotních služeb (např. telemedicínská konzultace či ambulantní kontrola) je na zvážení a odpovědnosti daného zdravotnického profesionála.
V rámci této dobré praxe je důležité provedení nezbytných legislativních změn, které umožní realizaci telemedicínských služeb v rutinní klinické praxi. Jedná se hlavně o dvě oblasti: zavedení nových pojmů, jako je telemedicína, dálkový monitoring, elektronický pacientský záznam atd., stejně jako stanovení právní odpovědnosti za diagnostiku a léčbu prováděnou dálkově prostřednictvím telemedicíny a případné technické certifikace služeb. Státy srovnatelné s Českou republikou, jako je Slovensko či Polsko, již upravily svoji legislativu, aby umožnily používání různých služeb a částí elektronického zdravotnictví. Slovensko už v květnu 2013 přijalo zákon č. 153/2013 o národnom zdravotníckom informačnom systéme, který vytvořil základní legislativní rámec pro informatizaci zdravotnictví na Slovensku. Polsko podobný zákon schválilo 9. října 2015. V České republice byla schválena Národní strategie elektronického zdravotnictví v listopadu 2016, nicméně do první poloviny r. 2018 se ještě nepodařilo vypracovat a přijmout příslušné legislativní změny v této oblasti.
Národní telemedicínské centrum proto v roce 2013 iniciovalo vznik nezávislé Platformy pro elektronické zdravotnictví, ve které je zakládajícím členem. Jejím cílem je prosazovat potřebu zavedení eHealth v České republice. Významná změna podmínek nastala už na konci roku 2013, kdy Ministerstvo zdravotnictví rozhodlo o přípravě komplexní strategie elektronického zdravotnictví a v polovině roku 2014 jmenovalo koordinátora přípravy celé strategie, na které se od konce roku 2014 začalo skutečně pracovat s participací všech důležitých zainteresovaných stran.
Národní telemedicínské centrum se přímo účastnilo tvorby specifického cíle 3.1 Telemedicína a mHealth (mobilní zdravotnictví), v rámci kterého byla definována všechna potřebná opatření: technické a organizační rámce telemedicíny a mHealth; bezpečné a efektivní aplikace v mHealth a telemedicíně; vytvoření rámce datové bezpečnosti a přenositelnosti v telemedicíně a elektronická podpora léčby v domácím prostředí pacienta. Národní strategie elektronického zdravotnictví byla dokončena v říjnu 2015. Strategie elektronického zdravotnictví byla schválena vládou v roce 2016.
Existuje dostatek důkazů prokazujících účinnost telemedicíny včetně monitoringu v rámci komplexní péče o pacienty s chronickým srdečním selháním. Pozitiva telemonitoringu lze rozhodně spatřovat v důraznější implementaci doporučených postupů do praxe, v lepší compliance a adherenci pacientů k léčbě, k dodržování dietních a režimových opatření. Telemonitoring významně pozitivně ovlivňuje jistotu pacientů v dostupnost péče a psychologicky podporuje vzájemnou spolupráci mezi zdravotnickým týmem a pacientem. I z finančního hlediska lze spatřovat výhody telemonitoringu, a to jak na straně pacienta, tak na straně zdravotnického systému. Vzhledem k centralizaci péče a dojíždění pacientů ze vzdálenějších oblastí pacienti tak ušetří čas i finanční prostředky za dojíždění na kontroly. Z redukce rehospitalizací a ambulantních kontrol vyplývají ušetřené náklady pro zdravotnický systém.
Telemonitoring realizovaný v současné podobě v České republice je stále součástí klinických studií a výzkumných projektů. Daný způsob péče stále není standardně zaveden do klinické praxe a hrazen zdravotními pojišťovnami. Rovněž je nutná legislativní podpora této nové účinné modality zdravotnické péče, která má významnou účinnost zejména u pacientů s těžkým chronickým onemocněním, jako je chronické srdeční selhání, ale i např. CHOPN, plicní arteriální hypertenze, syndrom spánkové apnoe a další.
Dobrou praxi je možné realizovat jedna pomocí vlastních zdrojů nemocnice, které zahrnují licenční poplatky za telemedicínskou platformu (mobilní aplikace a lékařský portál) a dále nákup telemedicínských přístrojů,služeb cloudcomputingu a zajištění přenosu dat. Systém byl vyvinut v ČR, proto je aplikovatelnost dobré praxe snazší, jelikož respektuje specifické požadavky na medicínský SW v daných podmínkách. Existují možnosti dalšího rozvoje systému, zejména jeho propojení s elektronickým pacientským záznamem a sdílení dat mezi jednotlivými zdravotnickými zařízeními. Institucemi, které by mohly tuto dobrou praxi adoptovat, jsou centra, která se specializují na srdeční selhání, jako jsou např. Fakultní nemocnice Olomouc, Nemocnice Na Homolce, Institut klinické a experimentální medicíny, Fakultní nemocnice u sv. Anny, Fakultní nemocnice Hradec Králové atd. Při implementaci dobré praxe je ideální spolupráce s jednotlivými aktéry, zainteresovanými stranami, jako jsou plátci zdravotní péče a Ministerstvo zdravotnictví.
Tab. 1: Hodnocení dobré praxe metodikou MAST a Aplikovatelnost DP v ČR
| Telemedicínské služby pro pacienty s chronickým srdečním selháním | ||
| Metoda hodnocení | SUMA celkově | Průměr |
| MAST | 132 | 26,4 |
| Aplikovatelnost DP v ČR | 293 | 58,6 |
Tab. 2 Průměr posuzovaných oblastí aplikovatelnosti v ČR z dotazníkového šetření s rozdělením dle barevné škály slabých a silných stránek dobré praxe
| Aplikovatelnost v ČR | Celkem průměr |
| 1. Patientempowerment | 4,2 |
| 2. Použití v domácím prostředí | 5 |
| 3. Investiční a provozní náklady | 3,4 |
| 4. Náročnost použití pro pacienta | 3,8 |
| 5. Soulad se strategií EZ ČR | 4 |
| 6. Personální náročnost aplikace | 4,2 |
| 7. Soulad s legislativou ČR | 3,4 |
| 8. Technická připravenost pro aplikaci | 2,8 |
| 9. Vztah aplikace k prevalenci chorob v ČR | 4,6 |
| 10. Vztah aplikace k zdravotním službám (372/2011 Sb.) | 3,8 |
| 11. Vztah aplikace k otázce dostupnosti zdr. péče | 4,4 |
| 12. Nároky na obsluhu aplikace | 3,4 |
| 13. Ověřitelnost aplikace DP v podmínkách ČR před zavedením pilotní studi | 3,6 |
| 14. Dosah aplikace – počet pacientů s danou dg. v ČR | 4 |
| 15. Etické aspekty aplikace | 4 |
| Celkem | 58,6 |
Tab. 3 Celkové průměrné hodnocení dobré praxe dle metodiky MAST s rozdělením dle barevné škály slabých a silných stránek dobré praxe
| Hodnocení dle MAST | Celkem průměr |
| Zdravotní problém a charakteristika aplikace | 3,8 |
| Bezpečnost (nežádoucí příhody) | 3,8 |
| Klinická efektivita | 3,8 |
| Perspektiva pacienta (spokojenost, důvěra, přístupnost,…) | 4 |
| Ekonomické aspekty (návratnost investic) | 3,8 |
| Organizační aspekty (dopad na procesy, strukturu a řízení) | 3,4 |
| Socio – kulturní, etické a právníaspekty | 3,8 |
| Celkem | 26,4 |